Hoàng Văn Trung
Nguồn RadioGraphics: http://pubs.rsna.org/doi/full/10.1148/rg.266065004
Sự nhiễm mỡ là một trong những bất thường phổ biến nhất của gan được mô tả trên hình ảnh cắt ngang. Các dạng thông thường bao gồm nhiễm mỡ lan tỏa, nhiễm mỡ lan tỏa với vùng gan bảo tồn, và nhiễm mỡ khu trú ở gan bình thường. Các dạng không phổ biến có thể gây nhầm lẫn về chẩn đoán bằng cách bắt chước các khối u, viêm nhiễm hoặc tình trạng mạch máu bao gồm nhiễm mỡ đa ổ và nhiễm mỡ quanh mạch máu. Tất cả các dạng này liên quan đến sự phân bố không đồng nhất hay không đều của mỡ.
Để giúp ngăn ngừa các lỗi chẩn đoán và hướng dẫn việc điều trị và quản lý thích hợp, bác sĩ CĐHA nên nhận biết được các dạng nhiễm mỡ khác nhau trong gan, đặc biệt khi nó được mô tả trên siêu âm, cắt lớp vi tính và cộng hưởng từ. Ngoài ra, kiến thức về các yếu tố nguy cơ và sinh lý học, mô học và đặc điểm dịch tễ học của nhiễm mỡ có thể hữu ích để tránh những cạm bẫy trong chẩn đoán và tiếp cận điều trị ở những case khó.
Mục tiêu học tập
Sau khi đọc bài báo này và thực hiện bài kiểm tra, người đọc sẽ có thể:
- Nhận biết các đặc điểm hình ảnh nhiễm mỡ trong gan.
- Mô tả các nguyên nhân có thể có của sự nhiễm mỡ trong gan.
- Phân biệt sự nhiễm mỡ trong gan với bắt chước các tổn thương ác tính và lành tính
1. Giới thiệu
Gan nhiễm mỡ là một bất thường phổ biến trong số các bệnh nhân được chụp hình ảnh cắt lớp bụng. Chẩn đoán dựa trên hình ảnh gan nhiễm mỡ thường đơn giản, nhưng sự nhiễm mỡ có thể được biểu hiện bằng các dạng cấu trúc không phổ biến bắt chước hình ảnh của u, viêm hoặc mạch máu. Trong những trường hợp này, sự xuất hiện hình ảnh của gan có thể gây nhầm lẫn về chẩn đoán và dẫn đến các xét nghiệm chẩn đoán không cần thiết và các thủ tục xâm lấn. Để tránh những sai lầm như vậy, bác sĩ CĐHA nên nhận biết được nhiều biểu hiện hình ảnh của gan nhiễm mỡ.
Bài báo này cung cấp một đánh giá về các yếu tố nguy cơ và sinh lý bệnh, mô bệnh học, dịch tễ học và sự xuất hiện hình ảnh của nhiễm mỡ trong gan. Các tác giả mô tả các dạng cấu trúc khác nhau của sự nhiễm mỡ có thể thấy trên siêu âm (US), cắt lớp vi tính (CT) và cộng hưởng từ (MRI). Họ cũng thảo luận những cạm bẫy chẩn đoán và giải thích làm thế nào để phân biệt giữa sự lắng đọng mỡ và các tình trạng xấu đáng lo ngại hơn của gan.
2. Yếu tố nguy cơ và đặc điểm sinh bệnh học
Gan nhiễm mỡ là một thuật ngữ được áp dụng rộng rãi của các trạng thái đặc trưng mô học bởi sự tích lũy triglycerid bên trong nguyên sinh chất tế bào gan. Hai trạng thái phổ biến nhất liên quan đến gan nhiễm mỡ là bệnh gan do rượu và bệnh gan nhiễm mỡ không do rượu. Bệnh gan do rượu là do uống rượu quá mức, trong khi tình trạng không do rượu có liên quan đến kháng insulin và hội chứng chuyển hóa. Các tình trạng tương đối phổ biến khác liên quan đến sự nhiễm mỡ trong gan bao gồm viêm gan virut và việc sử dụng hoặc lạm dụng một số loại thuốc nào đó. Các tình trạng hiếm hơn liên quan bao gồm các bất thường về chế độ ăn và dinh dưỡng và các rối loạn bẩm sinh (Bảng).
Tất cả tình trạng này gây ra một sự nhiễm triglyceride (gan nhiễm mỡ) trong tế bào gan bằng cách thay đổi chuyển hóa lipid tế bào gan, đặc biệt bằng cách gây ra khuyết tật trong con đường chuyển hóa axit béo tự do (1 – 6). Tế bào gan ở trung tâm tiểu thùy (gần tĩnh mạch trung tâm) đặc biệt dễ bị tổn thương do chuyển hóa và có xu hướng nhiễm lipid sớm hơn so với những tế bào ở ngoại biên (1, 7). Do đó, trong nhiều tình huống này, nhiễm mỡ có xu hướng biểu hiện rõ nhất về mặt mô học trong vùng quanh tĩnh mạch trung tâm và ít rõ hơn ở các vùng quanh ngã ba tĩnh mạch cửa. Trong những trường hợp tiến triển, đó là sự lan tỏa, tương đối đồng nhất có sự liên quan của toàn bộ tiểu thùy (7).
Trong nhiều tình trạng liên quan đến gan nhiễm mỡ, gan nhiễm mỡ có thể tiến triển thành viêm gan nhiễm mỡ (với viêm nhiễm, tổn thương tế bào, hoặc xơ hóa kèm theo nhiễm mỡ) và sau đó xơ gan (7 – 10). Tuy nhiên, vì sự tiến triển của viêm gan nhiễm mỡ là không phổ biến, mô hình “hai lần tấn công” đã được đề xuất. “Tấn công lần đầu” là sự lắng đọng triglycerid trong nguyên sinh chất tế bào gan, điều này có thể làm cho tế bào gan dễ bị “tấn công lần hai”, nhưng mà trong trường hợp không có tấn công lần hai, sẽ không dẫn đến bệnh lý tiến triển. Tấn công lần hai chưa được xác định nhưng được xem là đại diện đặc điểm sinh thái di truyền của các sự kiện chồng lấn của tế bào, điều này thúc đẩy sự viêm và tổn thương tế bào và xúc tiến quá trình xơ hóa và xơ gan. Để ủng hộ cho mô hình hai lần tấn công, có những dữ liệu gợi ý sự tồn tại của chứng nhiễm mỡ gan với các bệnh gan khác, như viêm gan virut, làm tăng nguy cơ tiến triển bệnh (4).
Trong tài liệu về CĐHA, thuật ngữ xâm nhập mỡ trong gan thường được sử dụng để mô tả sự lắng đọng mỡ. Mặc dù sử dụng phổ biến, thuật ngữ này gây hiểu nhầm vì sự lắng đọng mỡ được đặc trưng mô học bởi sự nhiễm các giọt triglycerid riêng rẽ trong tế bào gan, và hiếm hơn ở các tế bào khác. Thâm nhiễm của mỡ vào nhu mô không xảy ra. Thuật ngữ gan nhiễm mỡ là chính xác hơn và do đó được sử dụng trong bài báo này.
Để phân độ nhiễm mỡ, các nhà nghiên cứu bệnh học ước lượng trực quan một phần tế bào gan có chứa các giọt mỡ. Thông thường, sử dụng thang điểm 5 điểm (0%, 1%-5%, 6%-33%, 34%-66%, ≥67%). Kích cỡ của các giọt mỡ không được tính đến (7).
3. Sự phổ biến của gan nhiễm mỡ
Tỷ lệ gan nhiễm mỡ trong quần thể chung là khoảng 15%, nhưng cao hơn trong số những người tiêu thụ số lượng lớn (> 60 g / ngày) của rượu (45%), những người có tăng lipid máu (50%) hoặc béo phì (chỉ số khối cơ thể, > 30 kg / m2) (75%), và những người có cả béo phì và tiêu thụ rượu nhiều (95%) (4, 11-16).
4. Chẩn đoán gan nhiễm mỡ bằng hình ảnh
Sinh thiết gan và phân tích mô học được xem là tiêu chuẩn chẩn đoán tham chiếu để đánh giá gan nhiễm mỡ. Tuy nhiên, gan nhiễm mỡ cũng có thể được chẩn đoán bằng cách sử dụng hình ảnh cắt ngang.
Chẩn đoán trên siêu âm
Độ hồi âm của gan bình thường bằng hoặc tăng nhẹ so với vỏ thận hoặc lách. Các mạch máu trong gan có ranh giới rõ ràng, và bờ sau của gan được mô tả rõ ràng (Hình 1). Gan nhiễm mỡ có thể được chẩn đoán nếu hồi âm của gan vượt trội so với vỏ thận và lách và có sự suy giảm của sóng siêu âm, mất sự rõ nét của cơ hoành, và phân định nghèo nàn các cấu trúc trong gan (17 – 21). Để tránh sự hiểu sai về các dương tính giả, không nên xem xét là gan nhiễm mỡ nếu chỉ có một hoặc hai tiêu chí được đáp ứng.
Hình 1. Hình thái bình thường của gan trên siêu âm. Độ hồi âm của gan bằng hoặc lớn hơn một chút so với vỏ thận (rc) .
Chẩn đoán trên CT
Trên CT không tiêm thuốc cản quang, gan bình thường có tỷ trọng lớn hơn nhiều so với lá lách và máu, và các mạch máu trong gan có thể nhìn thấy như các cấu trúc tương đối giảm tỷ trọng (Hình 2). Gan nhiễm mỡ có thể được chẩn đoán nếu tỷ trọng của gan thấp hơn ít nhất 10 HU so với lách (17, 22, 23) hoặc nếu tỷ trọng của gan ít hơn 40 HU (24 – 26).Trong những trường hợp nặng của gan nhiễm mỡ, các mạch máu trong gan có thể xuất hiện tăng đậm độ so với các mô gan nhiễm mỡ (17). Các tiêu chí CT khác đã được ủng hộ. Ví dụ, Ricci và cộng sự đã đo tỷ số đậm độ giữa gan lách và giải thích tỷ số dưới 1 là dấu hiệu của gan nhiễm mỡ (27).
Nhóm này cũng đo lượng mỡ trong gan bằng cách thực hiện CT không cản quang kết hợp với các phép tính ảo hiệu chuẩn. Trên CT có chất tương phản, việc so sánh giá trị đậm độ của gan và lách là không đáng tin cậy đối với chẩn đoán gan nhiễm mỡ vì sự khác biệt sự xuất hiện giữa gan và lách phụ thuộc vào thời gian và kỹ thuật và vì có sự chồng chéo giữa các vùng có giá trị đậm độ bình thường và bất thường (28, 29). Gan nhiễm mỡ có thể được chẩn đoán trên CT có thuốc tương phản nếu tỷ trọng tuyệt đối nhỏ hơn 40 HU, nhưng ngưỡng này có độ nhạy giới hạn.
Hình 2. Hình thái bình thường của gan trên CT không cản quang. Tỷ trọng của gan (66 HU) cao hơn một chút so với lách (56 HU), và các mạch trong gan (v) biểu hiện giảm tỷ trọng so với gan.
Chẩn đoán trên MRI
Hình ảnh độ xê dịch hóa học điểm vang thang từ (GRE) với hình ảnh inphase và outphase thu được là kỹ thuật chụp ảnh cộng hưởng từ được sử dụng rộng rãi nhất để đánh giá gan nhiễm mỡ. Cường độ tín hiệu của nhu mô gan bình thường tương tự nhau ở các hình ảnh inphase và outphase (Hình 3). Gan nhiễm mỡ có thể có mặt nếu có sự mất tín hiệu trên hình ảnh outphase so với hình ảnh inphase (30 – 33) và lượng mỡ trong gan có thể được định lượng bằng cách đánh giá mức độ mất cường độ tín hiệu (34).
Hình 3a-b. Gan bình thường trên hình MRI. Hình ảnh T1W GRE axial outphase (a) và axial inphase (b) cho thấy cường độ tín hiệu tương tự nhau của mô gan.
Sự lắng đọng mỡ cũng có thể được chẩn đoán bằng cách quan sát sự mất cường độ tín hiệu của gan trên hình ảnh MRI sau khi áp dụng sự dịch chuyển hóa học trên các chuỗi xung xóa mỡ, nhưng phương pháp này ít nhạy hơn so với độ xê dịch hóa học trên hình ảnh GRE trong việc phát hiện gan nhiễm mỡ.
Trên các hình ảnh GRE inphase hoặc hình ảnh T1W hoặc T2W chuỗi điểm vang Spin Echo, cao hơn cường độ tín hiệu của gan bình thường gợi ý sự lắng đọng mỡ, nhưng kết quả này không nhạy và đặc hiệu (30 – 32, 35, 36) trừ khi kỹ thuật đo được hiệu chuẩn chính xác.
MRI phổ proton là phương pháp không xâm lấn chính xác nhất để đánh giá gan nhiễm mỡ (37 – 39). Tuy nhiên, phương pháp này không tạo ra các hình ảnh giải phẫu, và bởi vậy việc thảo luận về nó nằm ngoài phạm vi của bài báo này.
Độ chính xác để phát hiện và phân loại lắng đọng mỡ
Báo cáo độ nhạy và độ đặc hiệu cho phát hiện gan nhiễm mỡ là 60% -100% và 77% -95% cho siêu âm (4, 17, 19), 43% -95% và 90% đối với CT không cản quang (40), và 81% và 100% đối với hình ảnh dịch chuyển hoá học trên GRE MRI (31). Chẩn đoán dựa trên hình ảnh siêu âm, CT, MRI của gan nhiễm mỡ có thể không đáng tin cậy khi có hàm lượng mỡ trong gan dưới 30% trọng lượng ướt (19, 23), mặc dù kỹ thuật MRI hiện đang trong giai đoạn phát triển có thể là đáng tin cậy ngay cả khi có hàm lượng mỡ trong gan thấp.
Một vài nhóm nghiên cứu đã phát triển các kỹ thuật CT và MRI cho thấy có khả quan để sử dụng định lượng phân loại mức độ gan nhiễm mỡ (27, 31, 34, 37).
5. Các dạng của sự lắng đọng mỡ
Sự nhiễm mỡ lan tỏa
Sự lắng đọng mỡ trong gan lan tỏa là kiểu thường gặp nhất. Gan liên quan thường là đồng nhất, và việc giải thích hình ảnh là không phức tạp nếu các nguyên tắc quy định trước đó được áp dụng (Hình 4-6).

Hình 4. Gan nhiễm mỡ lan tỏa trên siêu âm. Độ hồi âm của gan cao hơn so với vỏ thận (rc) . Các mạch máu trong gan không được rõ ràng. Tia siêu âm bị suy giảm phía sau và cơ hoành không rõ.

Hình 5. Gan nhiễm mỡ lan tỏa trên CT không thuốc. Tỷ trọng của gan (15 HU) thấp hơn rõ rệt so với lách (40 HU). Các mạch trong gan (v) cũng xuất hiện tăng tỷ trọng so với gan.
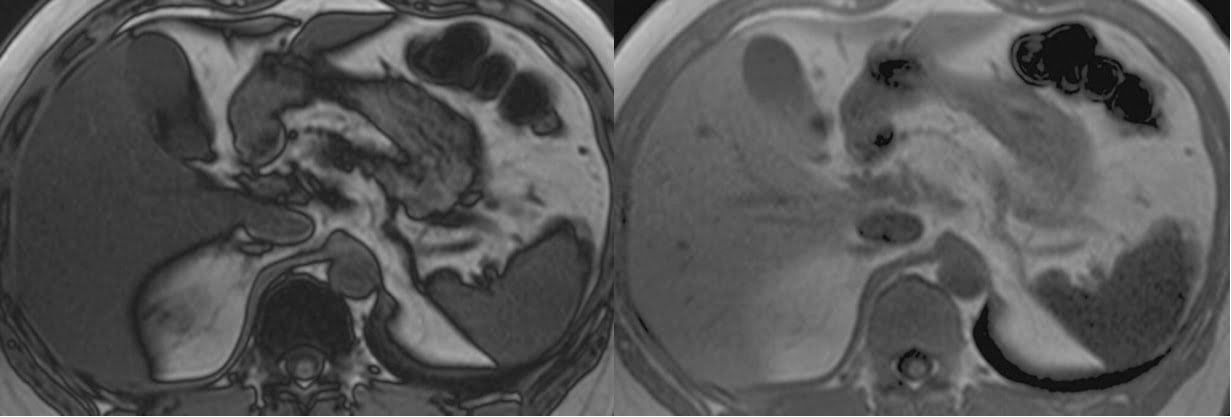
Hình 6a-b. Gan nhiễm mỡ lan tỏa trên hình ảnh MRI. Hình ảnh T1W GRE cho thấy sự suy giảm đáng kể cường độ tín hiệu của gan trên hình ảnh outphase (a), so với hình ảnh inphase (b).
Vùng nhiễm mỡ khu trú và vùng gan bảo tồn
Các mô hình ít phổ biến hơn là sự lắng đọng mỡ khu trú và nhiễm mỡ lan tỏa với vùng gan không nhiễm mỡ (vùng gan bảo tồn). Trong các mô hình này, sự lắng đọng mỡ khu trú hoặc vùng không nhiễm mỡ khu trú xảy ra đặc trưng ở một số vị trí cụ thể (ví dụ như bên cạnh dây chằng liềm hoặc dây chằng tĩnh mạch, quanh tĩnh mạch cửa, và quanh hố túi mật) (41 – 46); sự phân bố này vẫn chưa được hiểu rõ nhưng có thể do sự biến thể lưu thông tĩnh mạch, chẳng hạn như dẫn lưu tĩnh mạch dạ dày dị thường (41, 44). Mỡ lắng đọng khu trú kế cận với di căn insulinoma cũng đã được báo cáo và được cho là do insulin cục bộ ảnh hưởng đến sự tổng hợp và tích lũy triglycerid của tế bào gan (47 – 49).
Việc chẩn đoán nhiễm mỡ khu trú và không nhiễm mỡ khu trú là khó khăn hơn so với nhiễm mỡ lan tỏa đồng nhất bởi vì các kết quả hình ảnh có thể giống với các tổn thương khối u. Các kết quả hình ảnh gợi ý giả gan nhiễm mỡ hơn là tổn thương khối thật sự bao gồm: hàm lượng mỡ, vị trí ở các vùng đặc trưng của lắng đọng mỡ hoặc bảo tồn, không có hiệu ứng khối đến các mạch máu và các cấu trúc khác ở gan, có dạng bản đồ hơn là dạng hình tròn hoặc hình bầu dục, giới hạn không rõ, và sự ngấm thuốc tương phản tương tự hoặc ít hơn so với nhu mô gan bình thường.
Các khu vực có liên quan thường là tương đối nhỏ, nhưng thỉnh thoảng có thể có những vùng nhiễm mỡ khu trú không đồng nhất hợp nhất và vùng không nhiễm mỡ rộng lớn ở gan (Hình 7 -9).
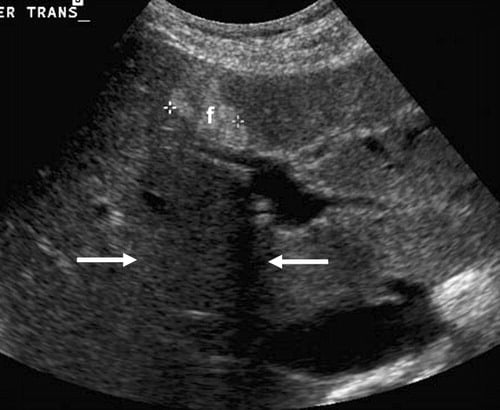
Hình 7. Sự nhiễm mỡ khu trú ở gan trên siêu âm. Hình ảnh cắt ngang cho thấy, gần với tĩnh mạch cửa nhánh trái, có vùng hồi âm cao dạng bản đồ đặc trưng cho sự lắng đọng mỡ (f) ở dây chằng liềm, với sự suy giảm âm sau (mũi tên).

Hình 8. Gan nhiễm mỡ khu trú trên CT. Hình ảnh axial có tiêm thuốc thu được trong thì tĩnh mạch cửa cho thấy các vùng giảm tỷ trọng của nhiễm mỡ khu trú gần dây chằng liềm và dây chằng tĩnh mạch và ở cửa gan, không có hiệu ứng khối.
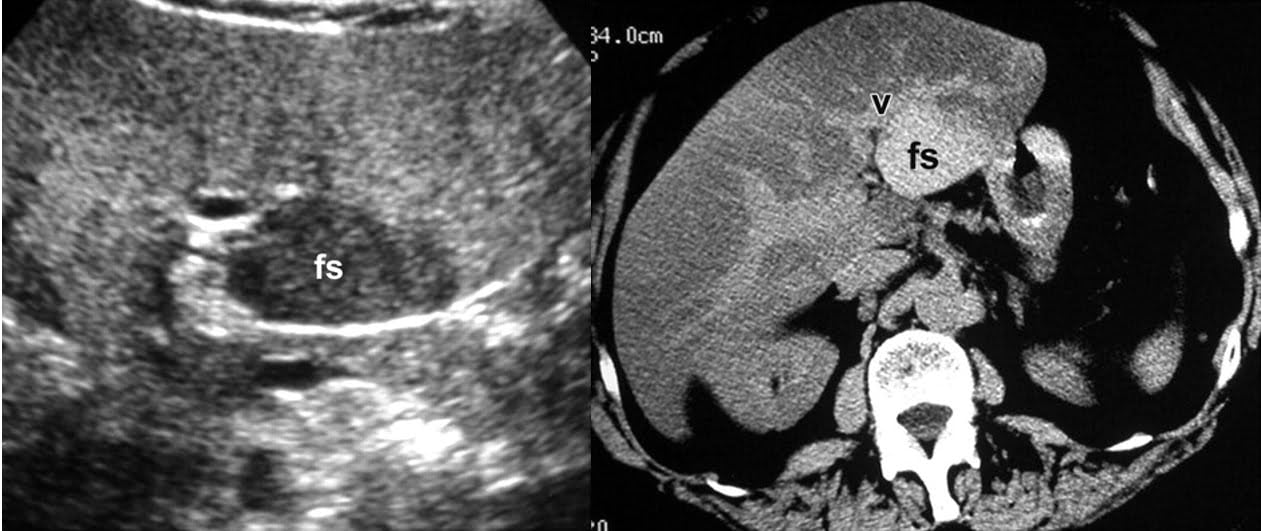
Hình 9a-b. Nhiễm mỡ lan tỏa với vùng không nhiễm mỡ khu trú trên siêu âm và CT. Hình ảnh siêu âm cắt ngang (a) và hình ảnh CT axial không tiêm thuốc (b) thu được ở mức tương đương cho thấy có sự tăng âm và giảm tỷ trọng tương ứng, các đặc điểm chỉ ra sự nhiễm mỡ trong gan. Vùng gan bảo tồn (fs) được biểu hiện như là một vùng dạng bản đồ với tương đối giảm âm ở hình a và tăng tỷ trọng ở hình b. Gan nhiễm mỡ khu trú giả tổn thương sẽ không có hiệu ứng khối với mạch máu kế cận (v ở hình b).
Nhiễm mỡ đa ổ
Một mẫu không phổ biến là lắng đọng mỡ đa ổ. Ở dạng này, nhiều ổ mỡ rải rác ở các vị trí không điển hình khắp gan (Hình 10) (50 – 52). Các ổ có thể tròn hoặc hình bầu dục và bắt chước giống với các nốt thật sự. Chẩn đoán chính xác là rất khó khăn, đặc biệt ở những bệnh nhân bị ung thư đã biết, và đòi hỏi phát hiện mỡ vi thể bên trong tổn thương. Với mục đích này, hình ảnh dịch chuyển hóa học trên GRE là đáng tin cậy hơn so với CT hoặc US.
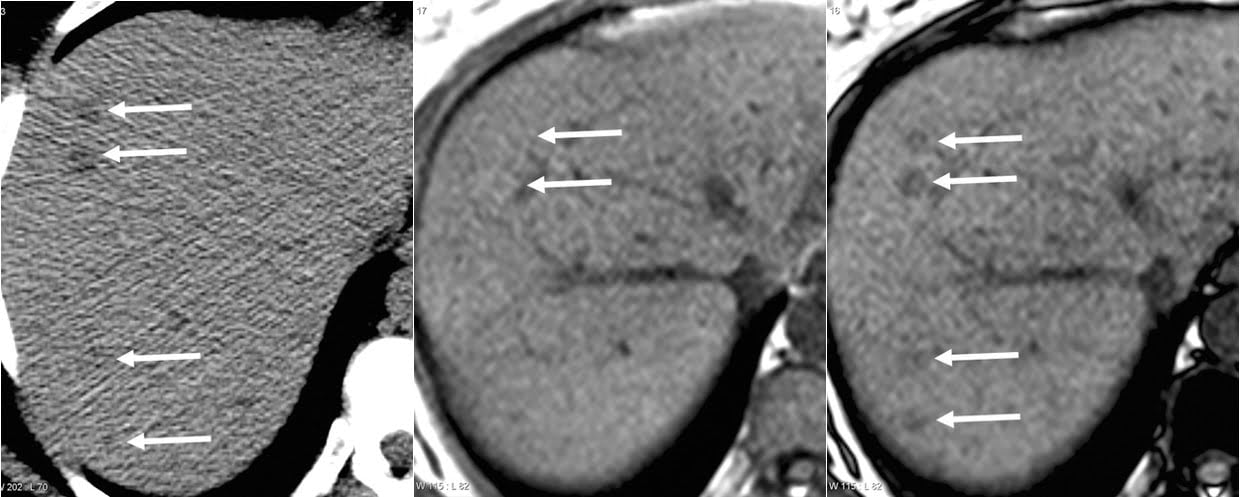
Hình 10a-b-c. Nhiễm mỡ đa ổ trên hình ảnh CT và MRI của một phụ nữ 48 tuổi với ung thư vú. (a) Hình ảnh CT không tiêm thuốc cho thấy nhiều nốt khoảng 1cm giảm tỷ trọng (mũi tên). (b, c) Hình ảnh MRI GRE T1W cho thấy các nốt (mũi tên) có cường độ tín hiệu cao hơn so với mô của gan bình thường trên hình ảnh inphase (b) nhưng mất cường độ tín hiệu trên hình ảnh outphase (c). Các nốt bị nhầm lẫn với di căn ở CT nhưng được chẩn đoán chính xác là lắng đọng mỡ đa ổ ở gan dựa trên kết quả MRI.
Các dấu hiệu khác cho thấy sự nhiễm mỡ đa ổ là không có hiệu ứng khối, ổn định về kích cỡ theo thời gian, và sự ngấm thuốc tương phản tương tự hoặc ít hơn so với mô gan xung quanh. Trong một số trường hợp, các ổ nhiễm mỡ có dạng hợp nhất (Hình 11). Sự lắng đọng mỡ đa ổ có thể được quan sát thấy trong các nốt tân tạo ở một số bệnh nhân xơ gan; trong những trường hợp này, các ổ nhiễm mỡ tương ứng với mỡ trong các nốt gan tân tạo. Ngoại trừ sự nhiễm mỡ trong nốt gan xơ gan tân tạo, sinh bệnh học của sự nhiễm mỡ đa ổ trong gan không được biết.
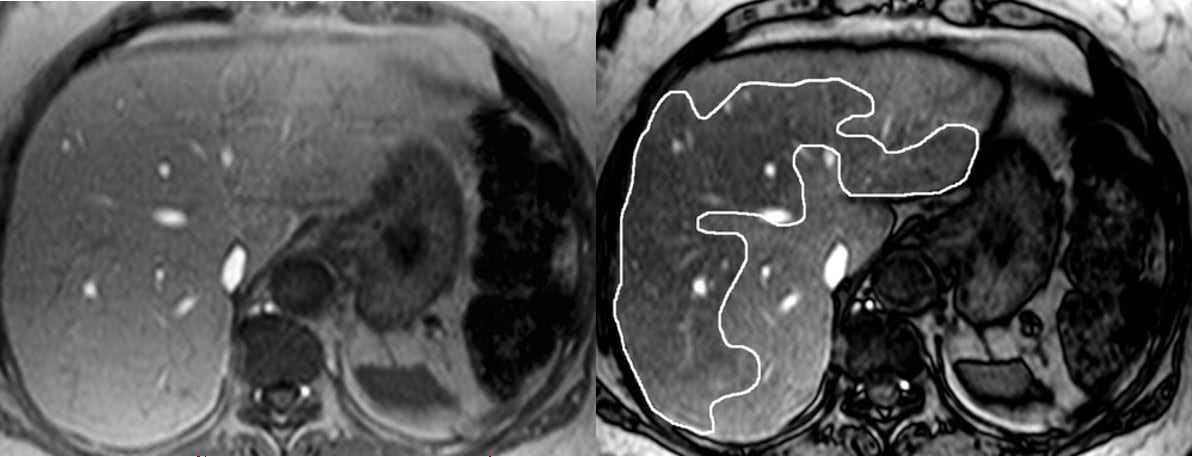
Hình 11a-b. Nhiễm mỡ khu trú hợp nhất trong gan trên MRI. Hình ảnh MRI axial T1W cho thấy một khu vực lớn không đều với mất cường độ tín hiệu trên hình ảnh outphase (phác thảo đường biên trên hình b ), so với cường độ tín hiệu trên hình ảnh inphase (a). Lưu ý sự vắng mặt của một hiệu ứng khối.
Nhiễm mỡ quanh mạch máu
Dạng nhiễm mỡ quanh mạch máu ở gan đã được mô tả ở trên (24). Dạng này được đặc trưng bởi quầng halo của mỡ bao quanh các tĩnh mạch gan, tĩnh mạch cửa, hoặc cả tĩnh mạch gan và tĩnh mạch cửa (Hình 12, 13). Hình dạng giống đường ray hoặc dạng ống cho các mạch máu chạy ngang với mặt phẳng hình ảnh và dạng vòng hoặc tròn cho các mạch máu chạy vuông góc với mặt phẳng hình ảnh. Sự mất cường độ tín hiệu rõ ràng trên các hình ảnh outphase so với hình ảnh inphase và không có hiệu ứng khối với các mạch máu xung quanh là dấu hiệu chẩn đoán. Sinh bệnh học của sự lắng đọng mỡ quanh mạch máu ở gan không được biết.

Hình 12a-b-c-d. Sự nhiễm mỡ quanh tĩnh mạch trong gan trên hình CT và MRI.
(a, b) Hình CT axial không thuốc (a) và hình CT axial có thuốc thì cân bằng (b) cho thấy quầng halo giảm tỷ trọng (<40 HU) bao sát các tĩnh mạch gan (mũi tên) và có thể nhìn thấy rõ hơn trên hình b so với hình a. Phần còn lại của gan có tỷ trọng bình thường (63 HU trên CT không tiêm thuốc cản quang).
(c, d) Các hình ảnh MRI GRE coronal T1W. Hình ảnh outphase (c) cho thấy sự mất cường độ tín hiệu rõ ràng ở những vị trí bao quanh các tĩnh mạch gan (mũi tên), biểu hiện tăng nhẹ tín hiệu trên hình ảnh inphase (các mũi tên ở hình d). Đặc điểm này giúp xác nhận sự có mặt của sự lắng đọng mỡ. Cường độ tín hiệu của nhu mô gan bình thường (*) ở hình c khác so với ở hình d là do cài đặt độ rộng và trung tâm cửa sổ khác nhau.
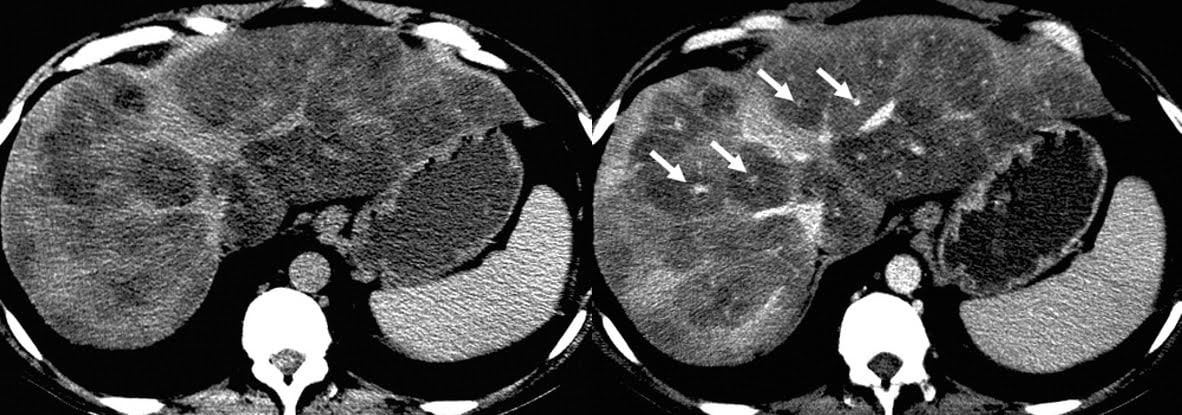
Hình 13a-b. Nhiễm mỡ quanh khoảng cửa ở bệnh nhân bị viêm gan B mạn tính. Hình ảnh CT axial không tiêm thuốc cản quang (a) và tiêm thuốc cản quang (b) ở cuối thì tĩnh mạch cửa cho thấy không có bằng chứng về hình thái xơ gan. Một phần quầng halo hợp nhất với giảm tỷ trọng (<40 HU trên CT không thuốc) cho thấy nhiễm mỡ bao quanh các nhánh tĩnh mạch cửa (mũi tên ở hình b), với các vùng có nhiễm mỡ ít hơn ở ranh giới quầng halo quanh khoảng cửa và ngoại vi của gan.
Nhiễm mỡ dưới bao
Ở những bệnh nhân suy thận và tiểu đường phụ thuộc insulin, insulin có thể được thêm vào thẩm tách màng bụng trong suốt quá trình lọc thận. Quá trình sử dụng insulin này sẽ làm cho các tế bào gan vùng dưới bao có nồng độ insulin cao hơn so với phần còn lại của gan. Vì insulin thúc đẩy quá trình este hóa các axit béo tự do thành triglycerid, việc sử dụng insulin ở phúc mạc sẽ dẫn đến dạng nhiễm mỡ dưới bao gan, có thể biểu hiện dưới dạng các nốt nhiễm mỡ rời rạc hoặc vùng nhiễm mỡ hợp nhất ở ngoại vi (49, 53). Việc xem xét lại bệnh sử lâm sàng của bệnh nhân kết hợp với các kết quả hình ảnh tạo điều kiện dễ dàng chẩn đoán chính xác.
6. Chẩn đoán phân biệt
Chẩn đoán lắng đọng mỡ lan tỏa trong gan có khuynh hướng đơn giản. Chẩn đoán phân biệt các dạng lắng đọng mỡ khác được thảo luận dưới đây.
Tổn thương nguyên phát và Di căn giàu mạch
Nói chung, việc phân biệt nhiễm mỡ khu trú hoặc đa ổ khu trú với tổn thương gan nguyên phát (ví dụ ung thư biểu mô tế bào gan, u tuyến gan, tăng sản nốt khu trú hoặc với di căn tăng sinh mạch ở gan không phải là vấn đề bởi vì các tổn thương này có hiệu ứng khối, xu hướng ngấm thuốc mạnh hoặc không đồng nhất sau khi sử dụng chất tương phản và có thể chứa các vùng hoại tử hoặc xuất huyết (Hình 14-16). HCC thâm nhiễm là một ngoại lệ đáng chú ý; trên các hình ảnh CT, khối u này có thể gây ra hiệu ứng khối tối thiểu, cho thấy ít bằng chứng của hoại tử, cho thấy cùng mức độ ngấm thuốc như nhu mô gan bình thường, và gần giống như sự lắng đọng mỡ không đồng nhất. Theo kinh nghiệm của chúng tôi, chẩn đoán chính xác thường có thể với MRI, nhưng xem xét mối tương quan giữa các kết quả hình ảnh với các chất chỉ điểm huyết thanh có thể giúp ích.
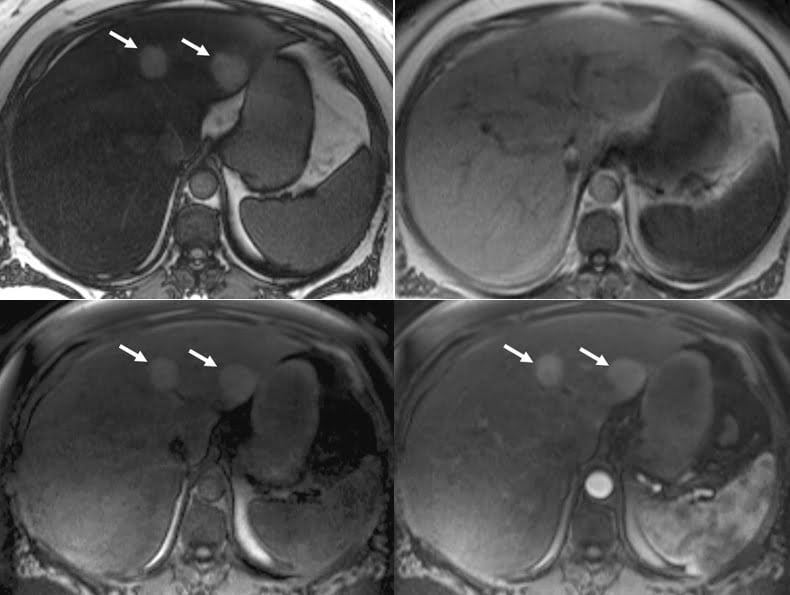
Hình 14a-b-c-d. Sự khác biệt của u tuyến với nhiễm mỡ trong gan ở một phụ nữ có tiền sử dùng thuốc ngừa thai lâu dài.
(a, b) Hình ảnh GRE T1W axial outphase (a) và inphase (b) cho thấy nhiễm mỡ lan tỏa ở gan, biểu hiện bằng các khu vực mất cường độ tín hiệu ở hình a so với hình b. Hai khối tròn ở thùy trái gan (mũi tên ở hình a ) trông giống như vùng nốt gan bảo tồn.
(c, d) Hình ảnh GRE 3D T1W thu được trước (c) và trong (d) thì động mạch gan cho thấy sự ngấm thuốc của khối (mũi tên ở hình c và d ) sau khi dùng chất tương phản gadolinium. Tổn thương dạng hình tròn, cũng như vị trí của chúng, không điển hình cho các vùng gan bảo tồn, là những manh mối quan trọng gợi ý các khối u. Hai khối ổn định về kích thước trong nhiều năm và có thể là u tuyến.
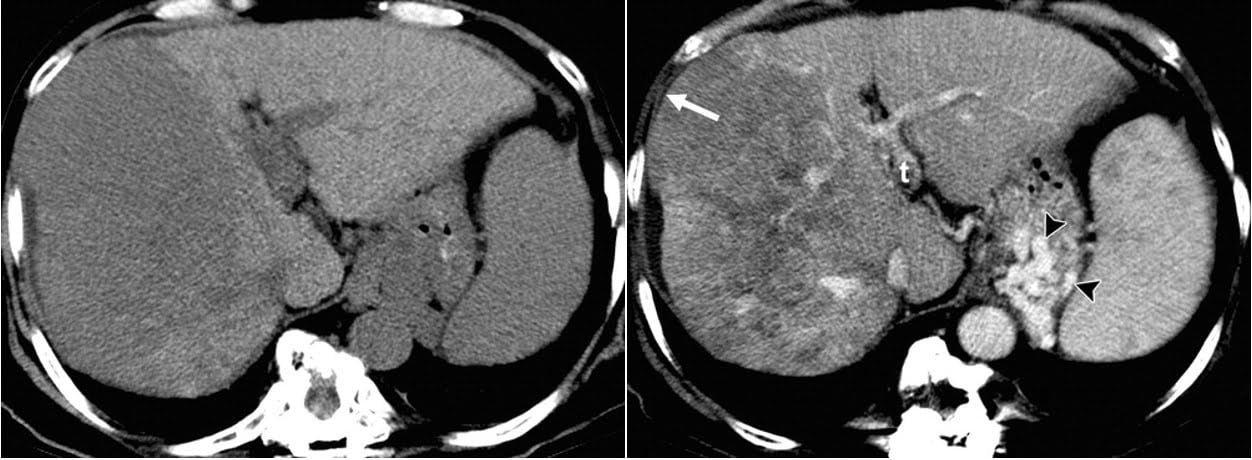
Hình 15a-b. Sự khác biệt của ung thư biểu mô tế bào gan với sự nhiễm mỡ trong gan. Hình ảnh CT axial không tiêm thuốc (a) và axial có tiêm thuốc (b) thu được ở thì tĩnh mạch cửa cho thấy một nốt gan có bờ rõ gợi ý xơ gan, cũng như các tĩnh mạch dạ dày giãn lớn (đầu mũi tên ở hình b). Ở hình b, thùy phải của gan biểu hiện tỷ trọng thấp hơn so với thùy trái, một kết quả có thể được diễn giải sai như là chứng cớ của vùng gan nhiễm mỡ; tuy nhiên, hiệu ứng khối với phồng ra ở bờ trước bên thùy gan phải (mũi tên), ngấm thuốc dạng khảm, và huyết khối (t) trong nhánh chính tĩnh mạch cửa bên trái gợi ý nhiều một khối u ác tính xâm nhập. Đây là trường hợp HCC thâm nhiễm.
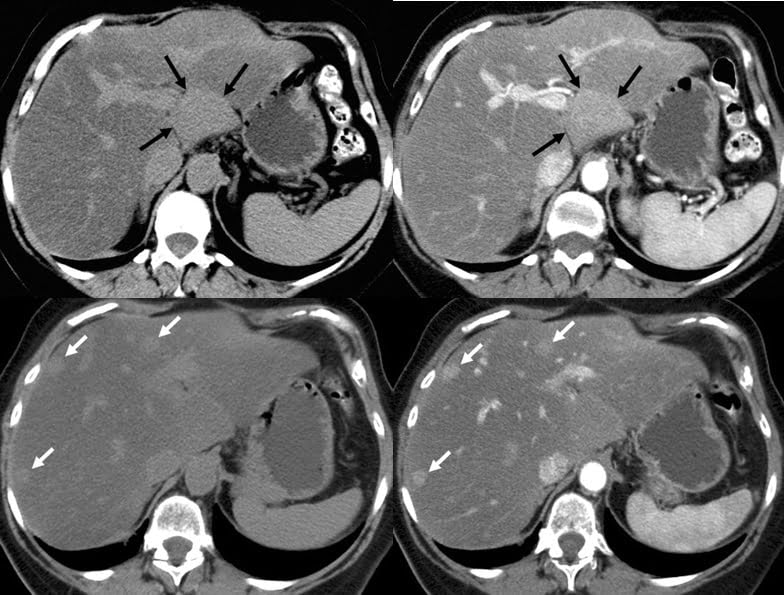
Hình 16a-b-c-d. Sự khác biệt của di căn với gan nhiễm mỡ ở một phụ nữ được điều trị ung thư vú với hóa trị.
Hình ảnh CT axial không thuốc (a, c) và có thuốc (b, d) (c và d ở mức cao hơn a và b ) cho thấy nhiễm mỡ lan tỏa trong gan và một giả tổn thương dạng bản đồ ở cửa gan (mũi tên ở hình a và b), một kết quả đại diện cho vùng gan bảo tồn.
Nhiều tổn thương dạng hình tròn (mũi tên ở hình c và d), ngấm thuốc mạnh hơn so với nhu mô gan, đại diện cho di căn. Nếu CT thì không thuốc không được thực hiện, vùng gan bảo tồn trên hình ảnh tiêm thuốc có thể gây nhầm lẫn với khối u tăng sinh mạch ngấm thuốc.
Di căn nghèo mạch và Lymphoma
Sự khác biệt sự lắng đọng mỡ đa ổ với các di căn nghèo mạch và lymphoma ở gan có thể khó khăn. Tuy nhiên, các biểu hiện lâm sàng và các hình ảnh đặc trưng như hình thái tổn thương, vị trí và lượng mỡ vi thể thường cho phép chẩn đoán chính xác. Độ xê dịch hóa học trên hình GRE có thể cần thiết để đánh giá lượng mỡ trong tổn thương.
Bất thường tưới máu
Các bất thường tưới máu có thể giống với sự lắng đọng mỡ về hình thái nhưng chỉ nhìn thấy trong các thì động mạch và thì tĩnh mạch cửa sau khi dùng chất tương phản. Chúng không thể phát hiện được trên các hình ảnh không tiêm thuốc hoặc các hình ảnh thì cân bằng (hình 17-19).
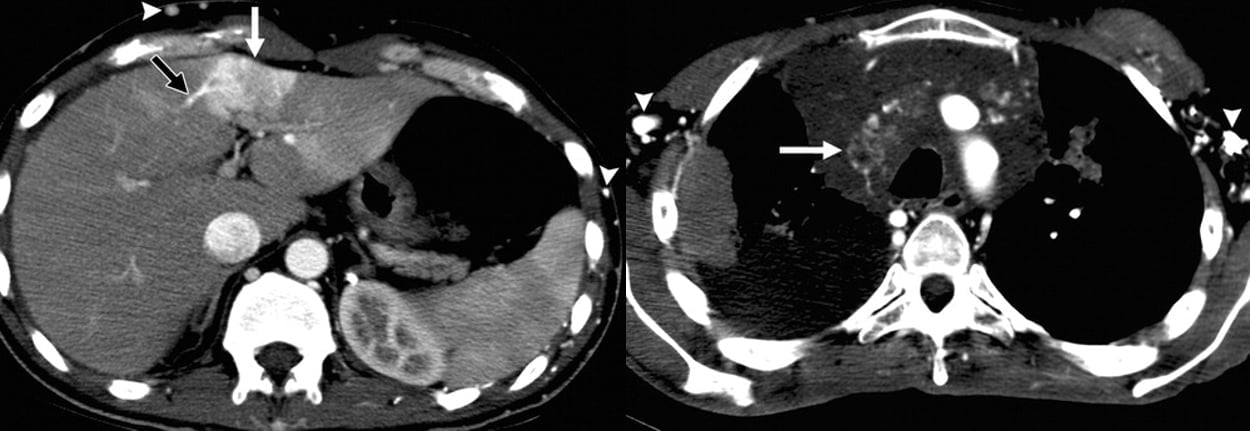
Hình 17a-b. Sự khác biệt của hội chứng tĩnh mạch chủ trên với gan nhiễm mỡ. Hình ảnh CT axial tiêm thuốc tương phản thu được ở thì động mạch ngang mức của gan (a) và tầng trên trung thất (b) cho thấy một giả tổn thương tăng tỷ trọng dạng bản đồ (mũi tên trắng ở hình a) ở HPT IV, ở bờ trước của gan, và tắc nghẽn tĩnh mạch chủ trên bởi một khối ở ngực (mũi tên ở hình b). Về đặc điểm hình thái học, giả tổn thương giống như một vùng của gan nhiễm mỡ hoặc bảo tồn, nhưng sự ngấm thuốc rõ rệt của nó trên hình ảnh ở giai đoạn sớm giúp xác nhận rằng tổn thương này đại diện cho một bất thường tưới máu – trong trường hợp này, một trường hợp liên quan đến hội chứng tĩnh mạch chủ trên. Lưu ý các tĩnh mạch bàng hệ (đầu mũi tên ở hình a và b ) và mạch máu bàng hệ dẫn lưu ở HPT IV (mũi tên đen ở hình a).

Hình 18. Sự khác biệt của tắc nghẽn tĩnh mạch gan (gan dạng hạt nhục đậu khấu) với gan nhiễm mỡ. Hình ảnh CT axial có thuốc thu được ngang mức gan trong thì động mạch gan cho thấy các vùng không đều có tỷ trọng thấp có hình dạng hạt nhục đậu khấu, các đặc điểm có thể bị nhầm lẫn với gan nhiễm mỡ dạng đa ổ hoặc dạng bản đồ. Tuy nhiên, dạng này chỉ có thể nhìn thấy trên các hình ảnh thì động mạch và thì tĩnh mạch cửa sớm và không thấy trên hình ảnh không tiêm thuốc hoặc hình ảnh thu được ở thì muộn. Tràn dịch màng ngoài tim cũng hiện diện. Gan dạng hạt đậu khấu là một bất thường tưới máu có liên quan đến tắc nghẽn tĩnh mạch gan do bệnh tim hoặc các nguyên nhân khác.
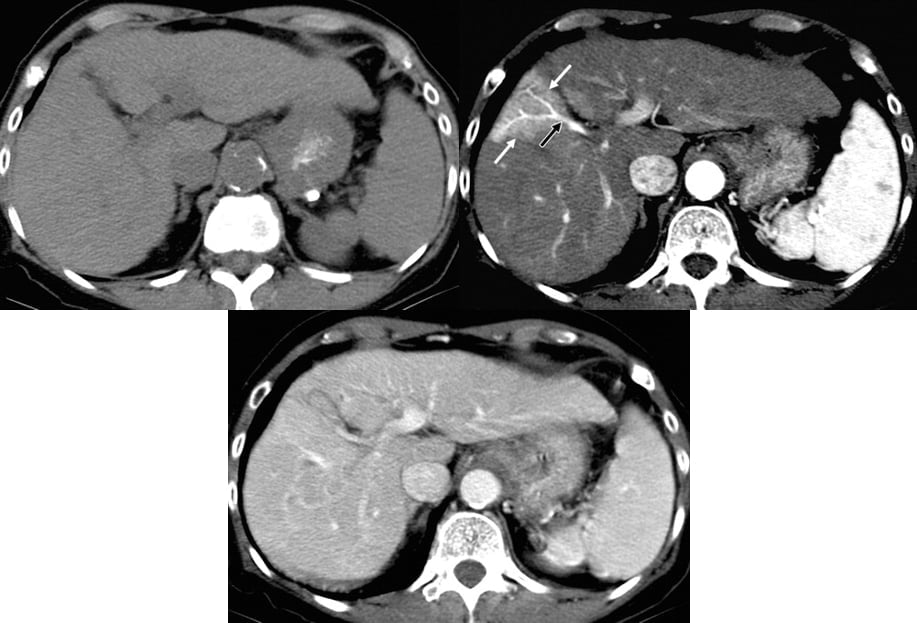
Hình 19a-b-c. Sự khác nhau của sự khác biệt đậm độ gan tạm thời với gan nhiễm mỡ. Hình ảnh CT axial không thuốc (a) và axial có thuốc thì động mạch muộn (b) và thì tĩnh mạch cửa (c) thu được cùng mức ở gan. Giả tổn thương tăng tỷ trọng hình chêm ở ngoại vi (mũi tên trắng ở hình b) có bờ viền thẳng xuất hiện trên hình ảnh thì động mạch nhưng không có trong hình a hoặc c. Dạng hình chêm, bờ viền thẳng, vị trí ở ngoại biên, và sự ngấm thuốc tạm thời của tổn thương gợi ý sự khác biệt tạm thời về đậm độ gan hơn là một khối hoặc nhiễm mỡ bất thường. Lưu ý dòng chảy động mạch hóa ở một nhánh nuôi của tĩnh mạch cửa (mũi tên màu đen ở hình b), kết quả đại diện cho một dò thông động tĩnh mạch sau thủ thuật sinh thiết.
Bất thường quanh khoảng cửa
Chẩn đoán phân biệt dựa trên siêu âm và CT của sự nhiễm mỡ quanh khoảng cửa là rất rộng và bao gồm phù nề, viêm, xuất huyết và giãn mạch bạch huyết (54, 55). Phù, viêm nhiễm và giãn mạch bạch huyết có xu hướng ảnh hưởng cân xứng đến ngã ba tĩnh mạch cửa. Xuất huyết đặc trưng liên quan đến ngã ba tĩnh mạch cửa không đối xứng và có thể liên quan đến các vết rách hoặc những dấu hiệu khác của thương tích. Không có gì trong số các thực thể này có liên quan đến mỡ vi thể. Do đó, nếu thực hiện hình ảnh dịch chuyển hóa học, mất cường độ tín hiệu của mô xung quanh mạch máu trên hình ảnh outphase cho phép chẩn đoán chính xác sự lắng đọng mỡ (Hình 20).
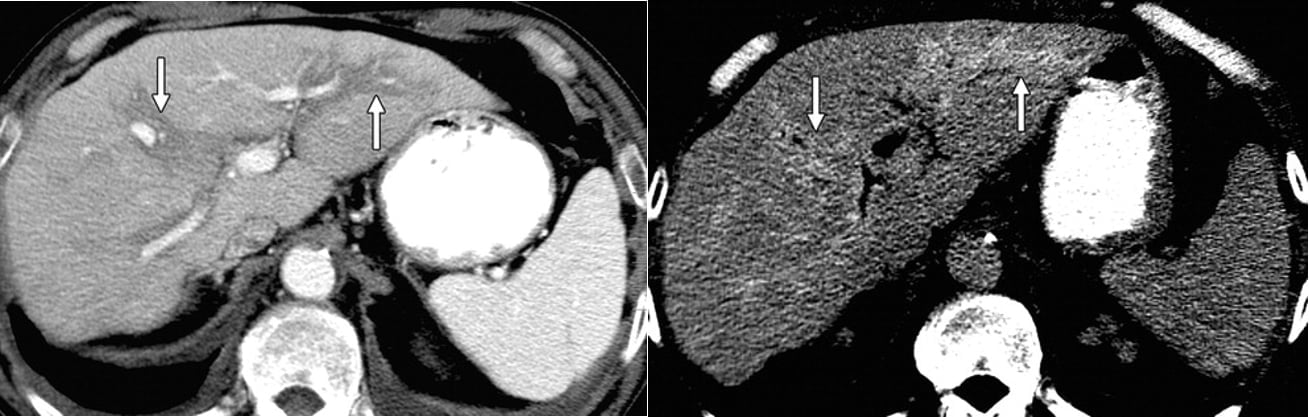
Hình 20a-b. Sự khác biệt của viêm quanh khoảng cửa với gan nhiễm mỡ. Các hình ảnh CT axial có thuốc tương phản thu được trong thì tĩnh mạch cửa (a) và thì cân bằng (b). Quầng halo giảm tỷ trọng (mũi tên) bao quanh các dải tĩnh mạch cửa ở hình a có thể được hiểu sai như sự lắng đọng mỡ quanh mạch máu, nhưng chúng giữ lại chất tương phản và xuất hiện tăng tỷ trọng ở hình b. Sự giữ lại chất tương phản trên các hình ảnh thì muộn gợi ý viêm quanh khoảng cửa với sự rò rỉ chất tương phản vào mô viêm quanh khoảng cửa; sự lắng đọng mỡ quanh mạch máu sẽ không được kỳ vọng giữ lại vật liệu tương phản. Tỷ trọng của quầng halo quanh khoảng cửa nên được đo trên các hình ảnh không thuốc hoặc thì muộn, nếu được thực hiện, sẽ giúp phân biệt sự nhiễm mỡ quanh khoảng cửa với phù hoặc viêm nhiễm.
7. Những cạm bẫy
Các khối u nguyên phát có chứa mỡ
U tuyến gan, HCC, và hiếm khi, tăng sản nốt khu trú có thể chứa mỡ vi thể (56, 57). Do đó, việc phát hiện ra mỡ trong tổn thương không giúp loại trừ các thực thể này và cần phải xem xét các kết quả lâm sàng cũng như các đặc điểm hình ảnh như hình thái cấu trúc, hiệu ứng khối và đặc điểm ngấm thuốc (Hình 21).
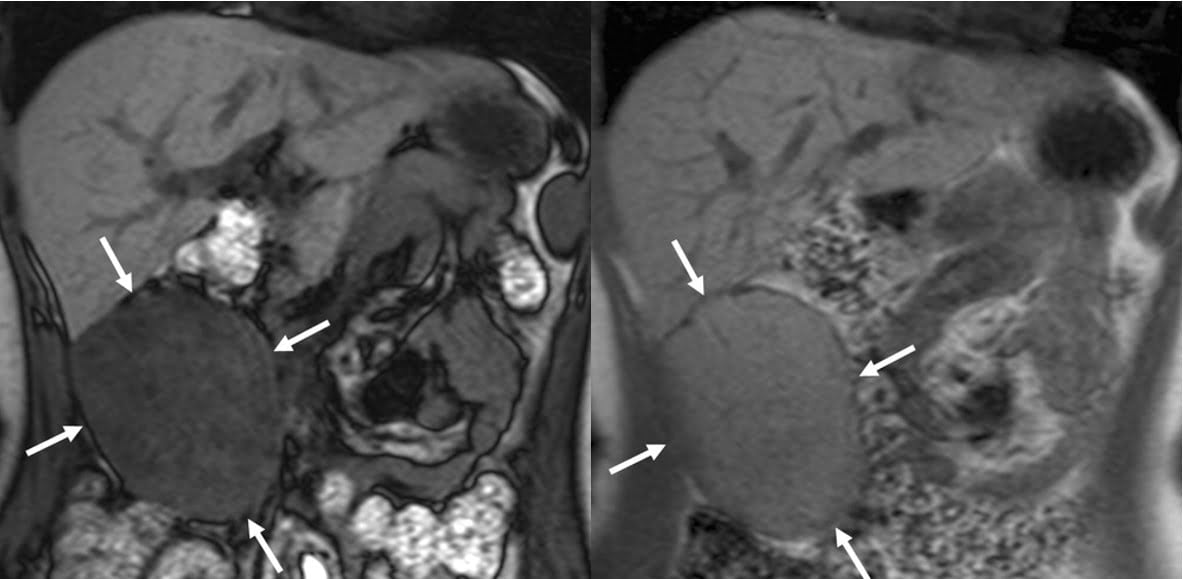
Hình 21a-b. Sự khác biệt của một khối u chứa mỡ với nhiễm mỡ ở gan. Hình ảnh MRI GRE T1W coronal cho thấy một khối lớn (mũi tên) với cường độ tín hiệu thấp hơn trên hình ảnh outphase (a) so với hình ảnh inphase (b), là một đặc điểm của mỡ. Ngấm thuốc mạnh thì động mạch (không hiển thị), có dạng hình tròn hơn là hình bản đồ của tổn thương, và hiệu ứng khối biểu hiện sự chiếm chỗ của tổn thương hơn so với gan nhiễm mỡ. Tổn thương là một u tuyến lồi ra ở gan.
Tổn thương đậm độ thấp
Giá trị ngưỡng tỷ trọng dưới 40 HU ở gan trên CT không phải là cụ thể cho một phát hiện lắng đọng mỡ. Ví dụ, thiếu máu cục bộ hoặc di căn nhầy hoặc abscess có thể biểu hiện giá trị đậm độ thấp (58, 59). Tuy nhiên, việc xem xét các biểu hiện lâm sàng và các kết quả xét nghiệm kết hợp với các đặc điểm CT khác sẽ đưa đến chẩn đoán chính xác. Nếu cần thiết, hình ảnh GRE độ dịch chuyển hóa học có thể được thực hiện (Hình 22).
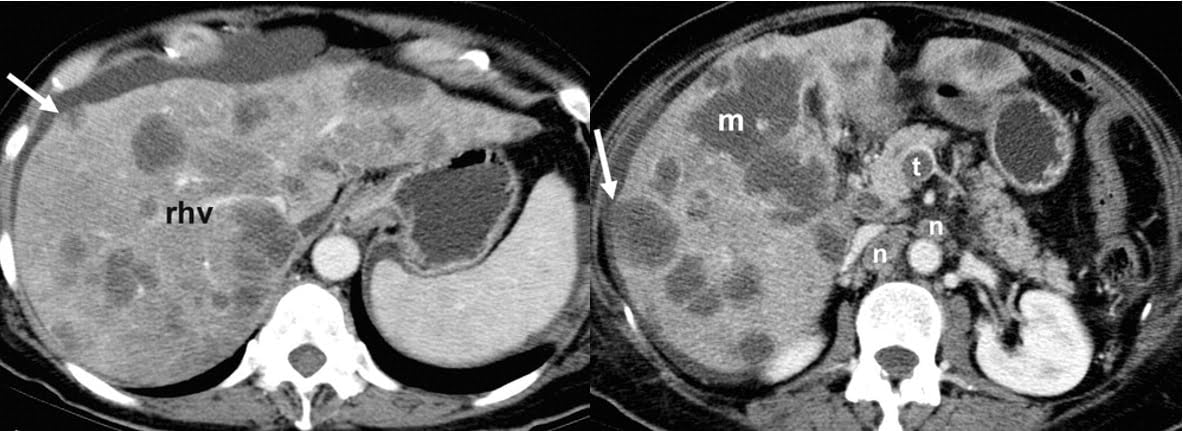
Hình 22a-b. Sự khác biệt của di căn với nhiễm mỡ trong gan. Hình ảnh CT axial có thuốc thì tĩnh mạch cửa ngang mức tĩnh mạch gan phải (rhv) (a) và đầu tụy (b) cho thấy vô số tổn thương giảm tỷ trọng ở gan. Hầu hết các tổn thương đều tròn hoặc bầu dục, nhưng lớn nhất (m ở hình b) có hình bản đồ. Do tỷ trọng thấp của chúng (<40 HU), các tổn thương có thể bị nhầm lẫn với gan nhiễm mỡ đa ổ; Tuy nhiên, có hiệu ứng khối của tổn thương, với tình trạng phồng lên của bề mặt gan (mũi tên) và sự đè ép tĩnh mạch gan phải, cũng như tính đa dạng của các tổn thương, chúng chiếm ưu thế hình tròn hoặc hình bầu dục, huyết khối (t ở hình b) trong tĩnh mạch mạc treo tràng trên, và nhiều hạch lympho không đồng nhất (n ở hình b), gợi ý ác tính. Các tổn thương được nhận ra là di căn đường máu từ ung thư biểu mô tuyến tụy.
Vùng gan không nhiễm mỡ giả khối u ngấm thuốc
Nếu hình ảnh không thuốc không được thực hiện, vùng gan bảo tồn kết hợp với nhiễm mỡ lan tỏa có thể bắt chước một khối u tăng sinh mạch trên hình ảnh CT có thuốc. Hình dạng và vị trí của tổn thương có thể cho phép chẩn đoán chính xác dựa trên hình ảnh. Hình ảnh MRI độ dịch chuyển hóa học có thể được thực hiện trong các trường hợp nghi ngờ (Hình 16).
8. Tóm lược
Gan nhiễm mỡ là phát hiện hình ảnh phổ biến, với tỷ lệ 15% -95%, tùy thuộc vào dân số. Tiêu chuẩn chẩn đoán là sinh thiết với phân tích mô học, nhưng sự lắng đọng mỡ trong gan có thể được chẩn đoán không xâm lấn bằng hình ảnh siêu âm, CT hoặc MRI nếu áp dụng các tiêu chí chuẩn. Hình ảnh phổ biến nhất là dạng nhiễm mỡ lan tỏa và tương đối đồng nhất. Các dạng ít phổ biến hơn bao gồm nhiễm mỡ khu trú, nhiễm mỡ lan tỏa với vùng gan bảo tồn, nhiễm mỡ đa ổ, nhiễm mỡ quanh mạch máu, và nhiễm mỡ dưới bao. Những dạng này có thể bắt chước các tình trạng ác tính, viêm hoặc hình thái mạch máu, dẫn đến nhầm lẫn và các xét nghiệm chẩn đoán không cần thiết và các thủ thuật xâm lấn. Đánh giá hàm lượng mỡ tổn thương, vị trí, đặc điểm hình thái, ngấm thuốc tương phản và hiệu ứng khối thường cho phép chẩn đoán chính xác. Hình ảnh GRE độ xê dịch hóa học là tin cậy hơn siêu âm hoặc CT về đánh giá mỡ bên trong tổn thương và có thể cần thiết khi các kết quả không rõ ràng.
9. Tài liệu tham khảo
1. BruntEM, Tiniakos DG. Pathology of steatohepatitis. Best Pract Res Clin Gastroenterol2002; 16: 691–707. Crossref, Medline
2. AllardJP. Other disease associations with non-alcoholic fatty liver disease (NAFLD). Best Pract Res Clin Gastroenterol2002; 16: 783–795. Crossref, Medline
3. EatonS, Record CO, Bartlett K. Multiple biochemical effects in the pathogenesis of alcoholic fatty liver. Eur J Clin Invest1997; 27: 719–722. Crossref, Medline
4. AnguloP. Nonalcoholic fatty liver disease. N Engl J Med2002; 346: 1221–1231. Crossref, Medline
5. FargionS, Mattioli M, Fracanzani AL, et al. Hyperferritinemia, iron overload, and multiple metabolic alterations identify patients at risk for nonalcoholic steatohepatitis. Am J Gastroenterol2001; 96: 2448–2455. Crossref, Medline
6. ClarkJM, Diehl AM. Nonalcoholic fatty liver disease: an underrecognized cause of cryptogenic cirrhosis. JAMA2003; 289: 3000–3004. Crossref, Medline
7. ScheuerPJ, Lefkowitch JH. Fatty liver and lesions in the alcoholic. In: Liver biopsy interpretation. 6th ed. Philadelphia, Pa: Saunders, 2000; 111–129.
8. WanlessIR, Shiota K. The pathogenesis of nonalcoholic steatohepatitis and other fatty liver diseases: a four-step model including the role of lipid release and hepatic venular obstruction in the progression to cirrhosis. Semin Liver Dis2004; 24: 99–106. Crossref, Medline
9. Mendez-SanchezN, Almeda-Valdes P, Uribe M. Alcoholic liver disease: an update. Ann Hepatol2005; 4: 32–42. Medline
10. LefkowitchJH. Morphology of alcoholic liver disease. Clin Liver Dis2005; 9: 37–53. Crossref, Medline
11. BellentaniS, Saccoccio G, Masutti F, et al. Prevalence of and risk factors for hepatic steatosis in Northern Italy. Ann Intern Med2000; 132: 112–117. Medline
12. el HassanAY, Ibrahim EM, al Mulhim FA, Nabhan AA, Chammas MY. Fatty infiltration of the liver: analysis of prevalence, radiological and clinical features and influence on patient management. Br J Radiol1992; 65: 774–778. Crossref, Medline
13. KammenBF, Pacharn P, Thoeni RF, et al. Focal fatty infiltration of the liver: analysis of prevalence and CT findings in children and young adults. AJR Am J Roentgenol2001; 177: 1035–1039. Crossref, Medline
14. ShenL, Fan JG, Shao Y, et al. Prevalence of nonalcoholic fatty liver among administrative officers in Shanghai: an epidemiological survey. World J Gastroenterol2003; 9: 1106–1110. Crossref, Medline
15. LuyckxFH, Desaive C, Thiry A, et al. Liver abnormalities in severely obese subjects: effect of drastic weight loss after gastroplasty. Int J Obes Relat Metab Disord1998; 22: 222–226. Crossref, Medline
16. NomuraH, Kashiwagi S, Hayashi J, Kajiyama W, Tani S, Goto M. Prevalence of fatty liver in a general population of Okinawa, Japan. Jpn J Med1988; 27: 142–149. Crossref, Medline
17. JoyD, Thava VR, Scott BB. Diagnosis of fatty liver disease: is biopsy necessary? Eur J Gastroenterol Hepatol2003; 15: 539–543. Crossref, Medline
18. JainKA, McGahan JP. Spectrum of CT and sonographic appearance of fatty infiltration of the liver. Clin Imaging1993; 17: 162–168. Crossref, Medline
19. SaadehS, Younossi ZM, Remer EM, et al. The utility of radiological imaging in nonalcoholic fatty liver disease. Gastroenterology2002; 123: 745–750. Crossref, Medline
20. TchelepiH, Ralls PW, Radin R, Grant E. Sonography of diffuse liver disease. J Ultrasound Med2002; 21: 1023–1032. Medline
21. ZwiebelWJ. Sonographic diagnosis of diffuse liver disease. Semin Ultrasound CT MR1995; 16: 8–15. Crossref, Medline
22. PiekarskiJ, Goldberg HI, Royal SA, Axel L, Moss AA. Difference between liver and spleen CT numbers in the normal adult: its usefulness in predicting the presence of diffuse liver disease. Radiology1980; 137: 727–729. Link
23. LimanondP, Raman SS, Lassman C, et al. Macrovesicular hepatic steatosis in living related liver donors: correlation between CT and histologic findings. Radiology2004; 230: 276–280. Link
24. HamerOW, Aguirre DA, Casola G, Sirlin CB. Imaging features of perivascular fatty infiltration of the liver: initial observations. Radiology2005; 237: 159–169. Link
25. PamiloM, Sotaniemi EA, Suramo I, Lahde S, Arranto AJ. Evaluation of liver steatotic and fibrous content by computerized tomography and ultrasound. Scand J Gastroenterol1983; 18: 743–747. Crossref, Medline
26. YajimaY, Narui T, Ishii M, et al. Computed tomography in the diagnosis of fatty liver: total lipid content and computed tomography number. Tohoku J Exp Med1982; 136: 337–342. Crossref, Medline
27. RicciC, Longo R, Gioulis E, et al. Noninvasive in vivo quantitative assessment of fat content in human liver. J Hepatol1997; 27: 108–113. Crossref, Medline
28. JohnstonRJ, Stamm ER, Lewin JM, Hendrick RE, Archer PG. Diagnosis of fatty infiltration of the liver on contrast enhanced CT: limitations of liver-minus-spleen attenuation difference measurements. Abdom Imaging1998; 23: 409–415. Crossref, Medline
29. JacobsJE, Birnbaum BA, Shapiro MA, et al. Diagnostic criteria for fatty infiltration of the liver on contrast-enhanced helical CT. AJR Am J Roentgenol1998; 171: 659–664. Crossref, Medline
30. KreftBP, Tanimoto A, Baba Y, et al. Diagnosis of fatty liver with MR imaging. J Magn Reson Imaging1992; 2: 463–471. Crossref, Medline
31. RinellaME, McCarthy R, Thakrar K, et al. Dual-echo, chemical shift gradient-echo magnetic resonance imaging to quantify hepatic steatosis: implications for living liver donation. Liver Transpl2003; 9: 851–856. Crossref, Medline
32. VenkataramanS, Braga L, Semelka RC. Imaging the fatty liver. Magn Reson Imaging Clin N Am2002; 10: 93–103. Crossref, Medline
33. MartinJ, Puig J, Falco J, et al. Hyperechoic liver nodules: characterization with proton fat-water chemical shift MR imaging. Radiology1998; 207: 325–330. Link
34. HussainHK, Chenevert TL, Londy FJ, et al. Hepatic fat fraction: MR imaging for quantitative measurement and display—early experience. Radiology2005; 237: 1048–1055. Link
35. RofskyNM, Weinreb JC, Ambrosino MM, Safir J, Krinsky G. Comparison between in-phase and opposed-phase T1-weighted breath-hold FLASH sequences for hepatic imaging. J Comput Assist Tomogr1996; 20: 230–235. Crossref, Medline
36. ThuHD, Mathieu D, Thu NT, Derhy S, Vasile N. Value of MR imaging in evaluating focal fatty infiltration of the liver: preliminary study. RadioGraphics1991; 11: 1003–1012. Link
37. ThomsenC, Becker U, Winkler K, Christoffersen P, Jensen M, Henriksen O. Quantification of liver fat using magnetic resonance spectroscopy. Magn Reson Imaging1994; 12: 487–495. Crossref, Medline
38. LongoR, Ricci C, Masutti F, et al. Fatty infiltration of the liver: quantification by 1H localized magnetic resonance spectroscopy and comparison with computed tomography. Invest Radiol1993; 28: 297–302. Crossref, Medline
39. SzczepaniakLS, Nurenberg P, Leonard D, et al. Magnetic resonance spectroscopy to measure hepatic triglyceride content: prevalence of hepatic steatosis in the general population. Am J Physiol Endocrinol Metab2005; 288: E462–E468. Crossref, Medline
40. ChojiT. Evaluation of fatty liver changes and fatty degeneration in liver tumors by 1H-MRS [in Japanese]. Nippon Igaku Hoshasen Gakkai Zasshi1993; 53: 1408–1414. Medline
41. GabataT, Matsui O, Kadoya M, et al. Aberrant gastric venous drainage in a focal spared area of segment IV in fatty liver: demonstration with color Doppler sonography. Radiology1997; 203: 461–463. Link
42. KawamoriY, Matsui O, Takahashi S, Kadoya M, Takashima T, Miyayama S. Focal hepatic fatty infiltration in the posterior edge of the medial segment associated with aberrant gastric venous drainage: CT, US, and MR findings. J Comput Assist Tomogr1996; 20: 356–359. Crossref, Medline
43. KobayashiS, Matsui O, Kadoya M, et al. CT arteriographic confirmation of focal hepatic fatty infiltration adjacent to the falciform ligament associated with drainage of inferior vein of Sappey: a case report. Radiat Med2001; 19: 51–54. Medline
44. MatsuiO, Kadoya M, Takahashi S, et al. Focal sparing of segment IV in fatty livers shown by sonography and CT: correlation with aberrant gastric venous drainage. AJR Am J Roentgenol1995; 164: 1137–1140. Crossref, Medline
45. RubaltelliL, Savastano S, Khadivi Y, Stramare R, Tregnaghi A, Da Pian P. Targetlike appearance of pseudotumors in segment IV of the liver on sonography. AJR Am J Roentgenol2002; 178: 75–77. Crossref, Medline
46. ItaiY, Saida Y. Pitfalls in liver imaging. Eur Radiol2002; 12: 1162–1174. Crossref, Medline
47. HoshibaK, Demachi H, Miyata S, et al. Fatty infiltration of the liver distal to a metastatic liver tumor. Abdom Imaging1997; 22: 496–498. Crossref, Medline
48. FregevilleA, Couvelard A, Paradis V, Vilgrain V, Warshauer DM. Metastatic insulinoma and glucagonoma from the pancreas responsible for specific peritumoral patterns of hepatic steatosis secondary to local effects of insulin and glucagon on hepatocytes. Gastroenterology2005; 129:
49. SohnJ, Siegelman E, Osiason A. Unusual patterns of hepatic steatosis caused by the local effect of insulin revealed on chemical shift MR imaging. AJR Am J Roentgenol2001; 176: 471–474. Crossref, Medline
50. KronckeTJ, Taupitz M, Kivelitz D, et al. Multifocal nodular fatty infiltration of the liver mimicking metastatic disease on CT: imaging findings and diagnosis using MR imaging. Eur Radiol2000; 10: 1095–1100. Crossref, Medline
51. KemperJ, Jung G, Poll LW, Jonkmanns C, Luthen R, Moedder U. CT and MRI findings of multifocal hepatic steatosis mimicking malignancy. Abdom Imaging2002; 27: 708–710. Crossref, Medline
52. MonillJM, Martinez-Noguera A, Montserrat E, Sabate JM. Multifocal hepatic steatosis in HIV infection. AJR Am J Roentgenol1999; 172: 839.
53. KhaliliK, Lan FP, Hanbidge AE, Muradali D, Oreopoulos DG, Wanless IR. Hepatic subcapsular steatosis in response to intraperitoneal insulin delivery: CT findings and prevalence. AJR Am J Roentgenol2003; 180: 1601–1604. Crossref, Medline
54. LawsonTL, Thorsen MK, Erickson SJ, Perret RS, Quiroz FA, Foley WD. Periportal halo: a CT sign of liver disease. Abdom Imaging1993; 18: 42–46. Crossref, Medline
55. DiazCandamio MJ, Pombo F, Pombo S, Gonzales J, Rodriguez E. Diffuse periportal pathology on CT: differential diagnosis. Presented as scientific exhibit no. 10027 at the European Congress of Radiology, Vienna, Austria, 1999.
http://www.ecr.org/Conferences/ECR1999/sciprg/abs/p010027.htm. Accessed August 24, 2004.
56. MorteleKJ, Stubbe J, Praet M, Van Langenhove P, De Bock G, Kunnen M. Intratumoral steatosis in focal nodular hyperplasia coinciding with diffuse hepatic steatosis: CT and MRI findings with histologic correlation. Abdom Imaging2000; 25: 179–181. Crossref, Medline
57. PrasadSR, Wang H, Rosas H, et al. Fat-containing lesions of the liver: radiologic-pathologic correlation. RadioGraphics2005; 25: 321–331. Link
58. TangY, Yamashita Y, Ogata I, et al. Metastatic liver tumor from cystic ovarian carcinomas: CT and MRI appearance. Radiat Med1999; 17: 265–270. Medline
59. HalvorsenRA, Korobkin M, Foster WL, Silverman PM, Thompson WM. The variable CT appearance of hepatic abscesses. AJR Am J Roentgenol1984; 142: 941–946. Crossref, Medline

Bài viết rất hữu ích. Cảm ơn rất nhiều.